Demoras, altos costos y falta de presupuesto precarizan la atención de la salud mental en el Perú
Por Edward Briceño | 17 Enero, 2024
El sector público apenas tiene 294 psiquiatras para atender la salud mental de los residentes en Perú. Uno de cada tres ciudadanos sufre algún tipo de trastorno mental y, de estos, el 80% no recibe atención. Usuarios experimentan demoras para conseguir citas especializadas y lamentan los altos costos de los medicamentos. El Plan Nacional de Salud Mental del Ministerio de Salud venció en 2021 y todavía no hay un instrumento actualizado que lo reemplace para establecer las líneas de acción más adecuadas. La institución asegura que contempla publicar su nuevo plan en el primer trimestre de este año y tendrá una proyección hacia el 2028.
El 26 de diciembre de 2023, Marina (cuyo nombre real no se revela por cuestiones de privacidad), estudiante de Literatura en la Universidad Nacional Mayor de San Marcos (UNMSM), recibió una de las noticias más fuertes de su vida: un diagnóstico de “psicosis”, con tendencia al trastorno de la esquizofrenia. Ella denuncia este diagnóstico como una negligencia médica. Asegura que el psiquiatra asignado al Centro de Salud Mental Comunitaria (CSMC) de la misma universidad efectuó el diagnóstico “sin ni siquiera revisar su historial médico”, en su primera y única sesión y a través de una videollamada.
La cita duró tan solo 20 minutos, dice, algo irregular para el diagnóstico de este tipo de enfermedades. A Marina le recetaron risperidona, un medicamento antipsicótico “que la dopaba por 22 horas”, además de causarle fatiga y limitaciones motrices. “No es profesional ni ético medicar sin un diagnóstico previo. Y un diagnóstico no se hace en una sola sesión”, cuestiona la estudiante de 22 años.

Receta médica en donde constata que Marina fue medicada con Risperidona.
En el momento en que Marina le comentó a la psicóloga del mismo CSMC que quería buscar una segunda opinión debido a que no confiaba en el diagnóstico hecho por el psiquiatra, dice que ella le respondió que “busque números de consultorios privados” porque por el lado público iba a “tardar mucho”. Y es que la forma en la que funciona el sistema de salud público peruano es a través de referencias que emite un centro de salud de primera categoría —como es el caso de cualquier posta o CSMC— para que los pacientes puedan ser atendidos en hospitales públicos especializados que tienen largos tiempos de espera.
Esto representa un obstáculo para los 6,6 millones de peruanos que, según el Ministerio de Salud (Minsa), experimentan trastornos de salud mental. Y, de hecho, el 80% de las personas que requieren esta atención no reciben ningún tratamiento de apoyo, de acuerdo con la Defensoría del Pueblo.
La frecuencia con la que le asignan citas con una psicóloga a Marina en el CSMC de la UNMSM es de “una vez al mes o una vez cada mes y medio. Y con suerte”. “Todos sabemos que una psicoterapia en general necesita de una frecuencia semanal para que se pueda decir que es efectiva y se puedan ver resultados observables”, señala la paciente.
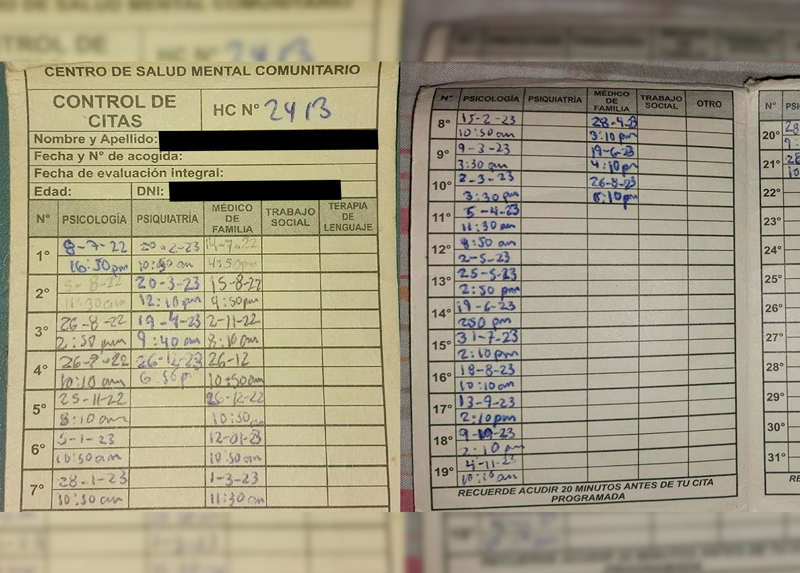
El historial de citas demuestra que las citas eran asignadas de manera mensual.
“Algo que la psicóloga también me dijo fue que el psiquiatra no debió decirme qué me pasaba, porque tales etiquetas las manejan solo los profesionales y que no se debe decir al paciente lo que tiene, sino que el paciente solo debe aceptar el medicamento que se le dé, que incluso otros pacientes ni preguntan y aceptan ciegamente lo que les dicen, sin ni siquiera saber realmente qué toman más allá de lo que les dice el doctor”, recuerda Marina en comunicación con Convoca.pe.
"Primero me dijo ‘este es tu diagnóstico’ y después me dijo ‘esto no es un diagnóstico, o sea, esto no es una enfermedad, es un rasgo’. Un rasgo es como un síntoma y sobre un síntoma no se puede aplicar un tratamiento”, indica. Luego, dice, el doctor le comentó que de no mejorar con el medicamento “lo que le quedaba era mejorar su calidad de vida” debido a que, “por descarte”, se estaría hablando de una esquizofrenia. Marina se mantiene incrédula ante el hecho de que todo esto sucediese en una sesión virtual de tan solo 20 minutos.
Hasta la fecha, se ha sentido sola en el proceso de búsqueda por una segunda opinión. Mayormente esto se debe a que “por ser un tema tabú” no puede hablarlo con todos.
Tratarse sale caro
Para quienes por cuestiones de urgencia necesitan atenderse en el sector privado, este representa un gasto alto al que no muchas personas pueden acceder. El costo por sesión psicológica o psiquiátrica privada oscila entre los 100 y 200 soles, siendo necesaria mínimamente una sesión por semana. Este precio elevado encuentra su explicación en la reducida cantidad de especialistas en temas de salud mental. Por ejemplo, según la Organización Mundial de la Salud, en Perú existen solo 2,9 psiquiatras por cada 100 mil habitantes. Chile tiene un ratio de 6,9; Uruguay, de 14; Francia, de 20,9 y Noruega, de 48.
De acuerdo con el Plan Nacional de Fortalecimiento de Salud Mental Comunitaria 2018-2021 del Ministerio de Salud (Minsa), que ya perdió vigencia y no hay otro que lo reemplace, en los establecimientos del sector público hay 294 psiquiatras y el 72,3% de ellos se concentra en Lima Metropolitana.
María de Jesús Narciso, estudiante de Antropología y diagnosticada con trastorno límite de la personalidad y rasgos de bipolaridad (conducta borderline), lamenta el reto económico que supone acceder al servicio privado cuando el público se encuentra congestionado. “Cuando no está la pastilla en el hospital, yo la tengo que comprar. Cada una está a 2 soles y debo tomar una diaria. Conozco a un amigo que toma Bivadin diariamente y esas pastillas están en 52 soles por 10 unidades”, apunta.
Ella empezó a presentar síntomas desde los quince (15) años de depresión y ansiedad. Pero fue recién en 2021, con 20 años de edad, cuando sufrió dos situaciones familiares dolorosas. Esto la sumió en una soledad que nunca antes había experimentado. “Había momentos en donde mi papá pensaba que yo era una persona que no quería hacer nada, como si fuese vaga. Pero es que yo ni siquiera podía levantarme de mi cama porque me encontraba muy triste y me frustraba”, recuerda.
La excesiva burocracia es un asunto que Maje identifica como clave dentro del engorroso sistema de salud pública peruano. “Yo creo que todo sistema en el Perú requiere mucha burocracia y es algo que he visto a lo largo de mi vida", dice. "En el sistema de salud el proceso para tener la referencia o la cita [es que] tienes que amanecerte, a las seis de la mañana ir a hacer tu cola y ver si alcanzas a que te den la cita para esa quincena. Si no, te van a pasar al siguiente mes”, comenta. Esto es un problema sobre todo en casos en donde el usuario necesita atención con urgencia.
Hace falta presupuesto
Por su parte, la licenciada en enfermería María Mendoza Vilca, integrante del equipo técnico de la Dirección de Salud Mental del Ministerio de Salud (Minsa), identifica la falta de presupuesto como la principal limitación a la hora de actuar frente a las carencias del sistema de salud mental actual. “Hemos pedido nosotros una demanda adicional al MEF de aproximadamente unos S/ 170 millones, pero en el plan presupuestal solo nos dieron un extra de S/ 28 millones”, acota.

La licenciada María Mendoza Vilca. Foto: Edward Briceño.
“Ya desde el año 2012, a raíz de la participación de la sociedad civil, se aprobó la Ley 29889 (...). Esta reforma implementó el sistema de salud comunitario”, recuerda Mendoza. Esto significa que la atención cambió de un enfoque paliativo a un enfoque recuperativo y preventivo. En 2015 empezaron a crearse los Centros de Salud Mental Comunitarios (CSMC), que ofrecen servicios de atención ambulatoria. En 2019 entró en vigencia la Ley de Salud Mental. "Esto ha sido muy importante porque ha permitido que se formulen planes de trabajo. Desde el 2015 hasta la fecha, de no tener ningún centro de salud mental comunitario pasamos a tener 276”, indica la licenciada.
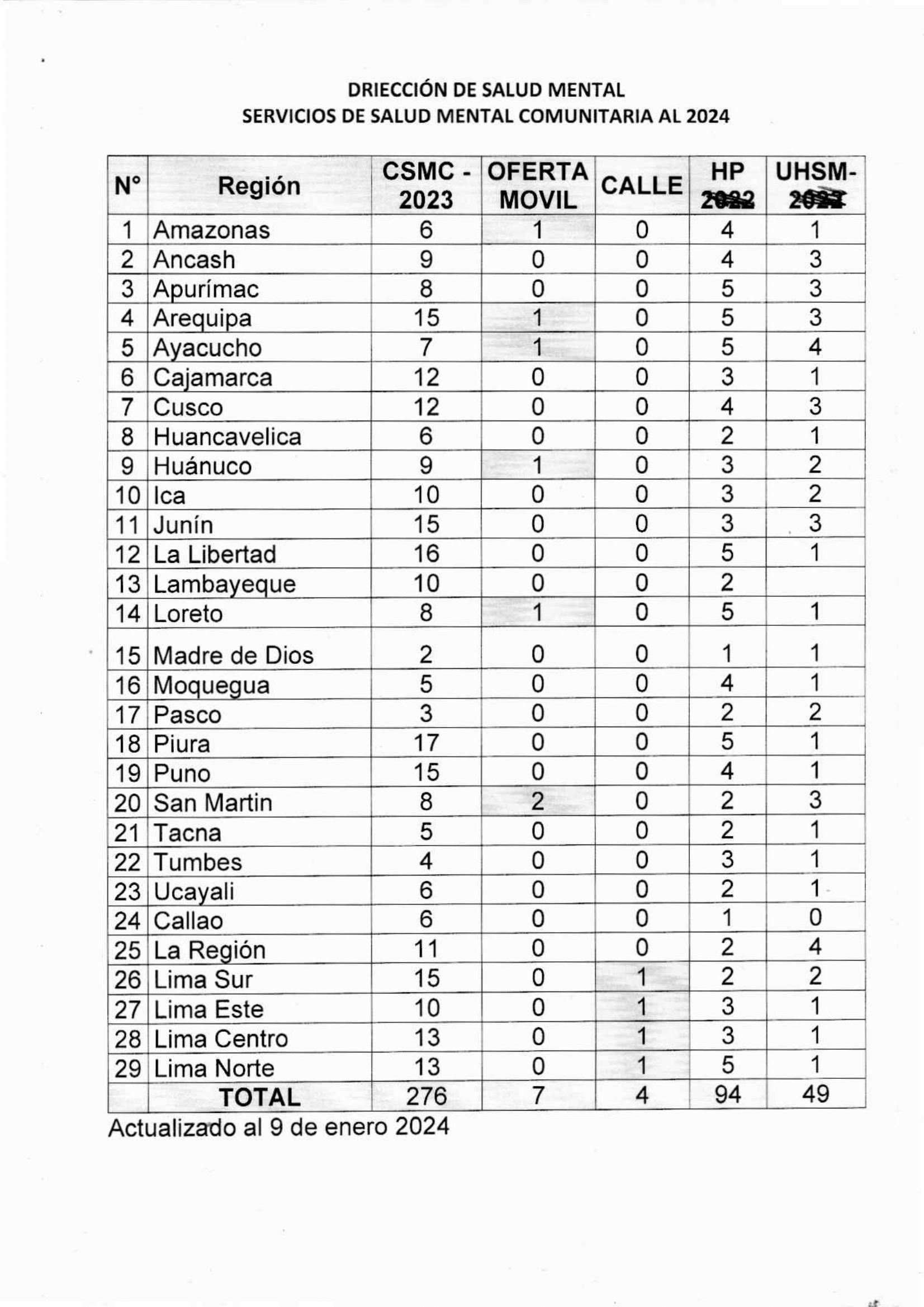
Cantidad total de centros de salud mental en Perú. Fuente: Minsa
A pesar de los esfuerzos, las estadísticas indican que todavía existe una brecha importante entre la cantidad de centros existentes y la cantidad de centros necesitados. Según reportes del Minsa, aún se requieren 416 CSMC a nivel nacional. También existe una brecha del 65,3% respecto a Unidades de Hospitalización de Salud Mental y Adicciones (UHSMA) en “hospitales generales de regiones y Lima Metropolitana”.
La situación resulta más preocupante cuando se observa la diferencia entre la capital y las regiones. “Se necesitan, pues, recursos para tener especialistas, para infraestructura (...). De los S/ 28 millones que se obtuvieron para este año, S/ 10 millones irán para las regiones y S/ 18 millones irán para Lima (...). Con ese presupuesto se pueden implementar solo seis CSMC en las regiones, mientras que en Lima se implementarán solo diez. En Lima se instalarán dos UHSMA, mientras que en regiones solamente se habilitará uno”, menciona Mendoza.
Se estima que de los 32 CSMC que hipotéticamente debieron ser edificados y puestos en funcionamiento en todo el Perú este año, solo se pondrán 16, según proyecciones del Minsa.
Lista de Unidades de Hospitalización de Salud Mental y Adicciones (UHSMA) habilitadas en Perú hasta la fecha. Fuente: Minsa.
El Perú todavía se ubica por aproximadamente un dólar por debajo de la media de Latinoamérica y el Caribe (US$ 7,90) en cuanto a inversión en salud mental per cápita.
Según las cifras que el Minsa reportó a Convoca.pe, para este 2024 el PIM (Presupuesto Institucional Modificado) destinado en total a la salud mental representa tan solo un 2,6% (S/ 758 millones 290 mil) del presupuesto asignado al sector salud.
No obstante, a la hora de cotejar la repartición del presupuesto en el Portal de Transparencia del Ministerio de Economía, se evidencia que la suma que aparece en dicho portal es mucho menor, con un monto de S/ 251 millones 292 mil, lo que representaría un 1,95% del total de salud para 2024 (S/ 12 mil 911 millones 340 mil). Al preguntar a Mendoza por esta diferencia en las cifras que el Minsa expone y las del presupuesto asignado por el MEF, la licenciada contestó que "debía tratarse de un error".
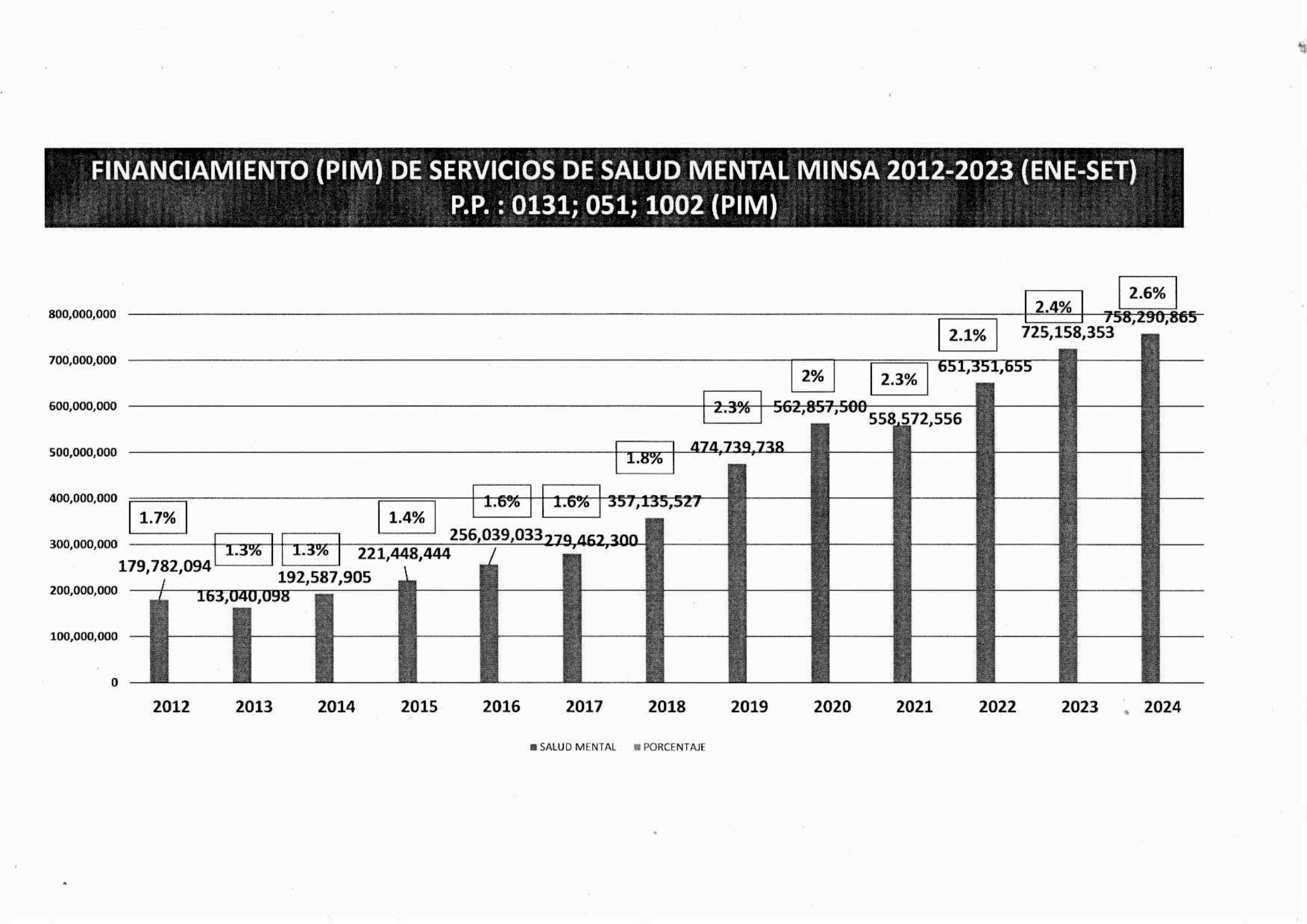
Presupuesto Institucional Modificado (PIM) asignado a la salud mental (2012-2024) según el Minsa. Dichas cifras no coinciden con las expuestas por el MEF.
Según Mendoza, en el gráfico proporcionado por el Minsa el cálculo de este presupuesto se obtiene de la suma de tres partidas presupuestales: la totalidad de la asignada para el control y prevención en salud mental (partida 0131), "una parte" de la partida asignada a la prevención y tratamiento del consumo de drogas (partida 0051) y otra parte sale de la partida destinada a la reducción de violencia contra la mujer (partida 1002).
Sin embargo, en el Portal de la Transparencia del Ministerio de Economía aparecen estas tres partidas con montos de de S/ 211 millones 140 mil; S/ 18 millones 400 mil y S/ 24 millones 937 mil, respectivamente. Cabe aclarar que la suma de S/ 251 millones 292 mil tiene dicho resultado tomando el total del presupuesto de las tres partidas, aún cuando el Minsa aclaró que solo se tomaba una parte dos de ellas. De esta manera, existe una amplia disparidad entre las cifras de los sectores Economía y Salud.
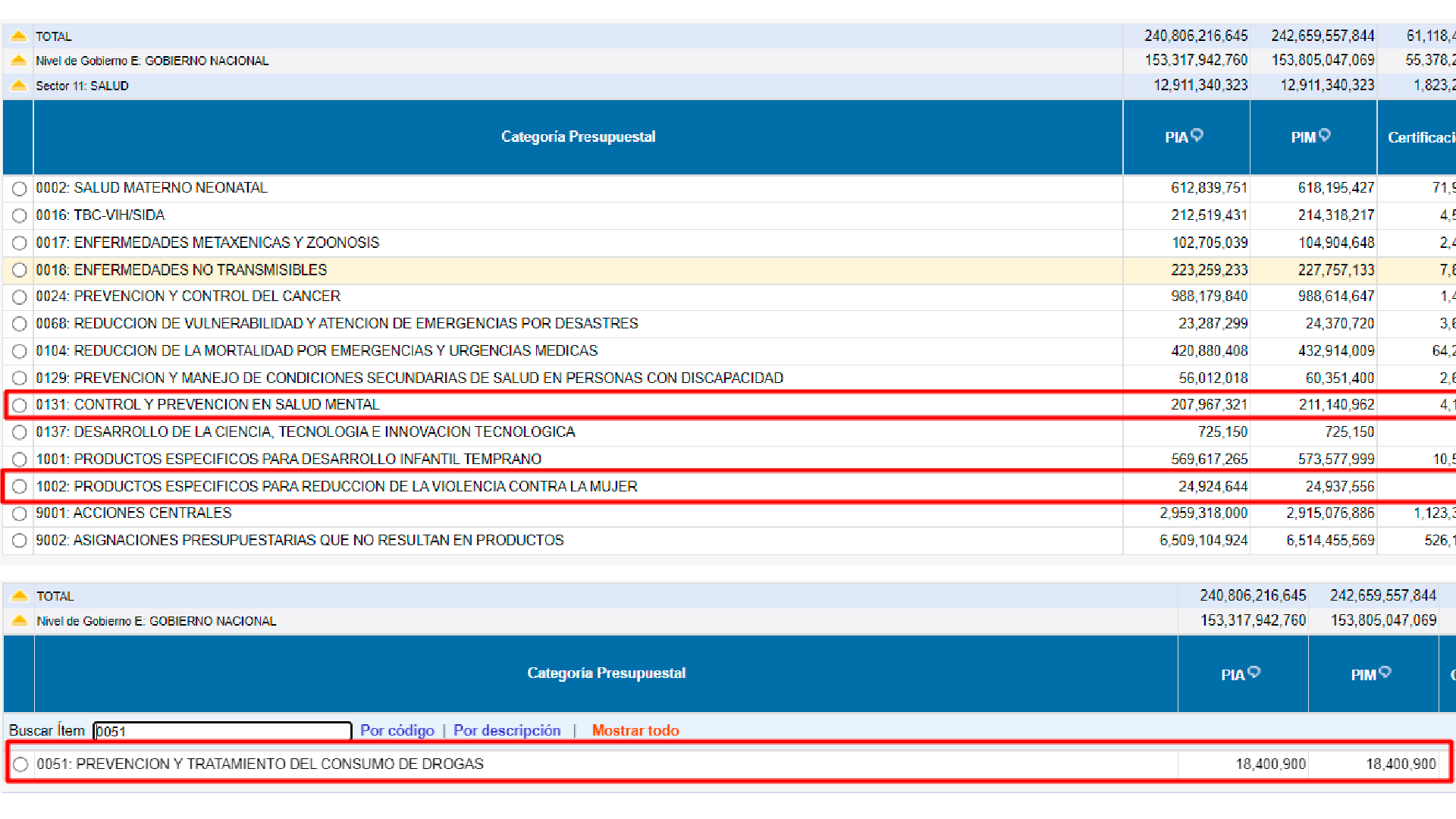
En el Portal de Transparencia del MEF circulan los siguientes montos
relacionados a salud mental. Fuente: Ministerio de Economía.
Desde el año 2021, la salud mental peruana se encuentra sin un plan de acción vigente. El último fue el Plan Nacional de Salud Mental 2020-2021, orientado al contexto de la covid-19. María Mendoza aclara que fue “a raíz de la pandemia que muchas cosas se detuvieron”. No obstante, también asegura que “para el primer trimestre del presente año” se planea publicar oficialmente el plan de acción que abarcará desde el 2024 hasta el 2028.
Los principales retos a los que se enfrenta este año la Dirección de Salud Mental del Minsa se enfocan en la descentralización de la calidad de la atención y prevención a lo largo y ancho del país. Sin embargo, de lo expuesto por esta institución, la cantidad de dinero que el Ministerio de Economía asigna para estas labores son insuficientes, a pesar de que el sector sanitario reportó una ejecución presupuestal efectiva de más del 95% en el 2023, según los datos públicos del presupuesto nacional.

 Menú
Menú

 Sé el primero en leer nuestras publicaciones
Sé el primero en leer nuestras publicaciones